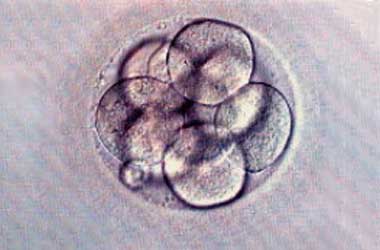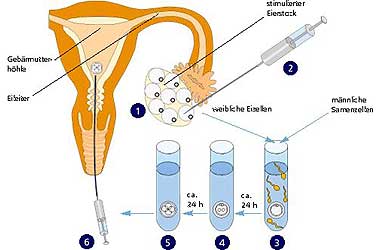
Die In-vitro-Fertilisation ist das eigentliche Verfahren der künstlichen Befruchtung. Es wurde seit dem ersten Retortenbaby 1978 immer weiter entwickelt und verfeinert. Die IVF wird zur Behandlung von Frauen mit irreparabel verschlossenen Eileitern, bei Endometriose oder bei männlicher Fertilitätsstörung verwendet.
Bei diesem Verfahren entnehmen wir den Frauen nach vorheriger Stimulation Eizellen, die wir ausserhalb des Körpers mit dem Samen des Partners zusammenführen. Die Befruchtung findet somit ausserhalb des Körpers ("extrakorporal") der Frau statt ("in vitro" = lateinisch für "im Glas").
Zwei bis drei Tage nach der Befruchtung übertragen wir die Embryonen in die Gebärmutterhöhle (Embryotransfer).
Eizellen und Spermien werden über einen Zeitraum von maximal 48 Stunden im reproduktionsbiologischen Labor aufbewahrt. Hierzu werden Lebensbedingungen geschaffen, die möglichst denjenigen im Eileiter der Frau entsprechen. So muss die Umgebungstemperatur, die Luftfeuchtigkeit und die Luftzusammensetzung im Brutschrank denen des menschlichen Körpers angepasst sein.
Das Kinderwunschzentrum KSB ist spezialisiert für IVF-Behandlungen. Seit 1989 wenden wir diese Therapien erfolgreich an. An unserem Zentrum haben wir beispielsweise im Jahr 2000 über 700 IVF-Behandlungen durchgeführt.
Die IVF wird in der Schweiz von der Krankenkasse nicht bezahlt. Ausführliche Informationen mit Angabe von Erfolgsraten, Kosten und Komplikationen sind nur im Rahmen einer persönlichen Besprechung möglich und sinnvoll.
Die IVF-Behandlung - so gehen wir vor:

1. Schritt: Förderung der Eizellreifung (ovarielle Stimulation)
Grundsätzlich lässt sich die IVF natürlich im Spontanzyklus durchführen. Dennoch ist die hormonelle Stimulation sinnvoll. In einem natürlichen, d.h. nicht stimulierten Zyklus reift normalerweise nur eine Eizelle heran. Dies bedeutet auch eine relativ geringe Chance für einen Embryonentransfer und eine Schwangerschaft. Durch die Stimulation erhöhen wir die Chancen. Wir regen mehrere Follikel zum Wachstum an mit dem Ziel, auch mehrere Eizellen zu gewinnen.
Nach den notwendigen Vorabklärungen wird mit der hormonellen Stimulation der Eierstöcke begonnen. Die Stimulation erfolgt mittels täglicher Hormonspritzen. Sie beginnt zu einem genau festgelegten und vorgeplanten Zeitpunkt. Nach Ablauf von 5 Tagen, an denen täglich eine Injektion gemacht wird, erfolgt die erste Ultraschall-Kontrolle.
Risiken:
Sehr selten sind allergische Reaktionen auf die Hormone. In 1-2% kommt es zu einer Überreaktion der Eierstöcke (Hyperstimulationssyndrom). Dank der regelmässigen Kontrollen kann dieses rechtzeitig erkannt werden. Nur selten wird zur Behandlung eine Hospitalisation oder ein Abbruch der Stimulation notwendig.
2. Schritt: Kontrolle der Eizellreifung
Die heranwachsenden Follikel kontrollieren wir während der Stimulationsbehandlung im Ultraschall. Parallel messen wir das Hormon Estradiol. Auf diese Weise bestimmen wir den günstigsten Zeitpunkt zur Gewinnung reifer, befruchtungsfähiger Eizellen.
3. Schritt: Auslösen des Eisprungs
Bei einer Follikelgrösse von 16-20 mm und entsprechenden Hormonwerten lösen wir den Eisprung durch eine HCG-Injektion aus. 34 bis 36 Stunden später entnehmen wir diese Eizellen aus dem Follikel (Follikelpunktion).
4. Schritt: Eizellgewinnung (Follikelpunktion)
Der Eingriff ist ambulant. In örtlicher Betäubung sowie Gabe eines Schmerzmittels können in wenigen Minuten die Follikel ultraschallgesteuert mit einer dünnen Nadel abgesaugt werden. Ein Narkoseteam überwacht den Eingriff. Falls nötig, kann auch eine Kurznarkose durchgeführt werden.

5. Schritt: Samengewinnung und -aufbereitung
Am Tag der Eizellgewinnung benötigen wir eine Spermaprobe des Partners. Die beweglichen Samenzellen werden durch spezielle Aufbereitungsmethoden konzentriert.
6. Schritt: Befruchtung der gewonnenen Eizellen und Heranwachsen der Embryonen
Samen und Eizellen mit ihrem Kumuluskomplex werden in ein Röhrchen zusammengegeben. Am nächsten Morgen wird die erfolgreiche Befruchtung anhand der Vorkerne überprüft, dies gelingt bei ca. 60 % der Eizellen. Es können jedoch individuell grosse Schwankungen auftreten. Selten findet keine Befruchtung statt, sodass auch kein Transfer durchgeführt werden kann.
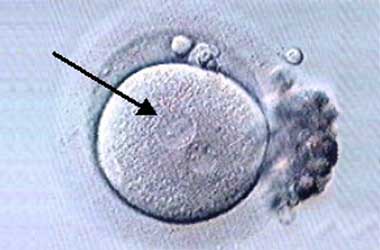
7. Schritt: Embryotransfer
Zwei bis drei Tage nach der Eizellgewinnung werden die Embryonen in die Gebärmutter transferiert. Die Zahl richtet sich nach dem Alter der Patientin, dem Stadium und der Qualität der Embryonen, und der Gesetzgebung (höchstens drei Zygoten dürfen zu Embryonen weiter entwickelt werden). Das Ziel ist eine möglichst hohe Schwangerschaftsrate unter Vermeidung von Drillingen. Der Transfer findet im Labor bei gefüllter Harnblase statt. Die richtige Platzierung wird mit dem Ultraschall über die Bauchdecke kontrolliert. Nach dem Transfer sollte die Patientin noch eine halbe Stunde liegen bleiben, bevor sie nach Hause geht. Die Gelbkörperphase muss weiterhin medikamentös unterstützt werden. Sie erhalten hierfür Scheidenzäpfchen, die das Hormon Progesteron enthalten. Das Schwangerschaftshormon wird vierzehn Tage nach dem Transfer im Blut bestimmt.
Kryokonservierung
Wenn mehr befruchtete Eizellen (Zygoten) als nötig vorhanden sind, können diese tiefgefroren (kryokonserviert) werden. Sollte keine Schwangerschaft eingetreten sein oder wird eine weitere Schwangerschaft gewünscht, können diese für den Transfer aufgetaut werden. So kann auf eine erneute Stimulation, Punktion und In-vitro-Fertilisation verzichtet werden. Das Auftauen überleben ca. 60 % der tiefgefrorenen befruchteten Eizellen (Zygoten). Die Zygoten werden maximal fünf Jahre aufbewahrt.